Verificação de Sinais Vitais - SSVV
- Enfermeira te Explica
- 28 de mai. de 2020
- 5 min de leitura
Os sinais vitais incluem temperatura, pulso, respirações e pressão arterial. Estes são indicadores da capacidade do corpo em regular sua temperatura, oxigenar seus tecidos e manter o fluxo sanguíneo. A alterações dos sinais vitais indicam uma resposta do paciente aos estressores físicos, ambientais e psicológicos. Estas mudanças podem revelar alterações súbitas na condição de um paciente.

O enfermeiro usa o julgamento clínico para determinar quais sinais vitais medir, quando fazer essas medições e quando as medições podem ser delegadas com segurança. Ele deve aferir corretamente os sinais vitais, verificar e interpretar os valores, iniciar intervenções, se necessário, e relatar os achados de maneira apropriada.
TEMPERATURA - T:

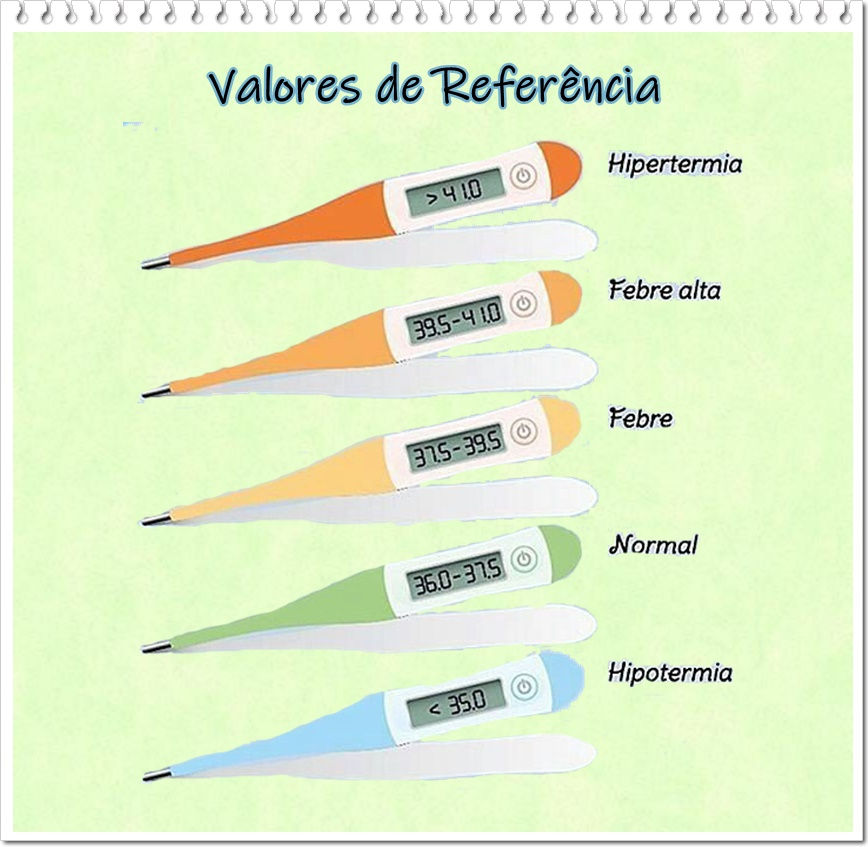
A medição da temperatura corporal visa à obtenção de uma média dos tecidos corporais internos. Estes funcionam melhor dentro de uma faixa relativamente estreita de temperatura entre 36°C e 38°C. A faixa de temperatura depende da idade, atividade física, ambiente, estresse, nível hormonal, estado de hidratação e saúde. Um indivíduo pode ajustar a temperatura corporal evitando extremos de temperatura, acrescentando ou removendo roupas externas ou cobertas, e ingerindo líquidos e fármacos. A temperatura corporal média varia, dependendo do local usado na mensuração. Para cada local há técnicas, contraindicações ou limitações.


TÉCNICAS DE MENSURAÇÃO:




Observação: Não é recomendado medir a temperatura imediatamente após realizar exercícios físicos, tomar banho, comer ou beber. O ideal é descansar pelo menos 30 minutos antes de realizar uma medição.
PULSO (Frequência Cardíaca - FC):

O pulso é o latejar palpável do fluxo sanguíneo causado pela transmissão da onda de pressão do ventrículo esquerdo para as artérias periféricas. A avaliação do pulso fornece indicações da função cardíaca e perfusão tecidual (circulação). Em adultos o pulso radial é o mais utilizado, já nos bebês o pulso braquial ou apical é o local de rotina.
Normalmente, o pulso é palpável com facilidade, o ritmo é regular e varia entre 60 e 100 batimentos por minutos (bpm) em adultos.
Fatores que podem alterar a Frequência Cardíaca:
· Atividade física;
· Alimentação;
· Emoções;
· Mudanças posturais;
· Hemorragia;
· Fármacos;
· Drogas, etc.
Roteiro de Verificação de Pulso:
· Higienizar as mãos;
· Aquecer as mãos antes de tocar no paciente/ cliente;
· Orientar o paciente/ cliente quanto ao procedimento;
· Colocar o paciente/ cliente em posição confortável, sentado ou deitado, porém sempre com o braço apoiado;
· Realizar o procedimento de acordo com a técnica descrita abaixo:
· Utilizar os dedos indicador e médio sobre a artéria e palpar suavemente a artéria escolhida;
· Sentir as pulsações através da polpa digital;
· Contar a pulsação durante um minuto (60 segundos);
· Se necessário repetir a contagem;
· Deixar o paciente/ cliente confortável.
· Higienizar as mãos;
· Realizar as anotações de enfermagem no prontuário do paciente, rubricar e carimbar.

O pulso Apical é a medida não invasiva, mas acurada da frequência cardíaca e é obtida com auxílio do estetoscópio.

Valores de Referência:
*Valores Normais
ADULTOS: 60 - 100 bpm
CRIANÇAS: 80 - 120 bpm
BEBÊS: 100 - 160 bpm
Variações do Pulso:

RESPIRAÇÃO (Frequência Respiratória - FR):
A determinação do padrão respiratório envolve avaliar a troca de O2 e CO2 entre o ambiente, o sangue e as células. Obtém-se o padrão respiratório por observação de frequência, profundidade e ritmo dos movimentos respiratórios. A frequência refere-se ao número de vezes que a pessoa respira, inspirando e expirando, em um minuto (rpm). Estima-se a profundidade das respirações pela observação dos movimentos do tórax durante a inspiração. A respiração pode ser descrita como profunda ou superficial. O ritmo das respirações normalmente é regular; entretanto pode ocorrer padrões de respiração irregular.
Variações do Padrão Respiratório:
Eupneia ou Normopneia: FR está dentro do intervalo de normalidade (12 a 20 rpm, em um adulto).

Taquipneia: FR > 20 rpm.

Bradipneia: FR < 12 rpm.
Hiperpneia ou Hiperventilação: aumento da frequência e da profundidade dos movimentos respiratórios.

Respiração de Biot: é um padrão anormal de respiração, superficial, caracterizada por grupos de rápidas e curtas inspirações seguidas por períodos regulares ou irregulares de apneia. Este sinal clínico geralmente indica um prognóstico reservado.

Respiração de Cheyne-Stokes: é um padrão anormal de respiração, caracterizada por períodos de respirações de frequência e profundidade aumentadas que se alternam com períodos de apneia.

Respiração de Kussmaul: é um padrão anormal de respiração, caracterizada por frequência e profundidade aumentadas (acima de 20 incursões por minuto).

Dispneia: dificuldade para respirar (respirações que exigem esforço excessivo).

Apneia: ausência de respirações (em intervalos ou contínua)
PRESSÃO ARTERIAL – PA:

A pressão arterial é a força exercida pelo sangue contra as paredes arteriais. A PA sistólica é a pressão durante a contração cardíaca, quando o sangue é forçado dos ventrículos sob alta pressão dentro da aorta. Já a PA diastólica é a pressão presente quando os ventrículos estão relaxados e há uma mínima pressão exercida contra a parede arterial.

A aferição da pressão arterial usando o método auscultatório requer detecção de sons da afluência de sangue (fases dos sons de Korotkoff), quando o sangue reassume seu fluxo dentro da artéria. O método auscultatório é realizado manualmente com o uso de esfigmomanômetro e estetoscópio ou eletronicamente com um aparelho auscultador de pressão arterial. O aparelho auscultador de pressão arterial usa um microfone para detectar as fases dos sons de Korotkoff.




Esfigmomanômetro mecânico
1. Determinar a circunferência do braço no ponto médio entre acrômio e olécrano;
2. Selecionar o manguito de tamanho adequado ao braço;
3. Colocar o manguito, sem deixar folgas, 2 a 3 cm acima da fossa cubital;
4. Centralizar o meio da parte compressiva do manguito sobre a artéria braquial;
5. Estimar o nível da PAS pela palpação do pulso radial;
6. Palpar a artéria braquial na fossa cubital e colocar a campânula ou o diafragma do estetoscópio sem compressão excessiva;
7. Posicionar o manômetro na altura do olho;
8. Inflar rapidamente até ultrapassar 20 a 30 mmHg o nível estimado da PAS obtido pela palpação;
9. Proceder à deflação lentamente (velocidade de 2-4 mmHg por segundo);
10. Determinar a PAS pela ausculta do primeiro som (fase I de Korotkoff) e, após aumentar ligeiramente a velocidade de deflação;
11. Determinar a PAD no desaparecimento dos sons (fase V de Korotkoff);
12. Auscultar cerca de 20 a 30 mmHg abaixo do último som para confirmar seu desaparecimento e depois proceder à deflação rápida e completa;
13. Se os batimentos persistirem até o nível zero, determinar a PAD no abafamento dos sons (fase IV de Korotkoff) e anotar valores da PAS/PAD/zero.
Medidor de pressão digital
1. Determinar a circunferência do braço no ponto médio entre acrômio e olécrano;
2. Selecionar o manguito de tamanho adequado ao braço;
3. Colocar o manguito, sem deixar folgas, 2 a 3 cm acima da fossa cubital;
4. Centralizar o meio da parte compressiva do manguito sobre a artéria braquial;
5. Aguardar 1-2 minutos entre as medidas no mesmo braço;
6. Considerar a média das duas últimas medidas;
7. Informar o valor de PA obtido para o paciente; e
8. Anotar os valores exatos sem “arredondamentos”, o braço em que a PA foi medida, a posição do paciente, o tamanho do manguito e qualquer possível interferente.

DOR:

Muitos estudos têm apontado a importância da avaliação da dor, alguns deles sugerindo que seja considerada como o quinto sinal vital. Dessa forma, a equipe de enfermagem de qualquer hospital, ao registrar os sinais do paciente (pressão, temperatura, frequência cardíaca e frequência respiratória), deveria também fazer o registro da dor. Para se medir a intensidade da dor que o paciente sente, há escalas específicas. A mais utilizada é a Escala Visual Analógica (EVA). Através dela, o paciente pode apontar para o profissional de saúde o quão intensa é a sua dor: em um extremo, está a condição sem dor, ou dor "nota zero". No extremo oposto, está a dor pior que a pessoa já sentiu, ou "dor nota dez".

FONTES DE PESQUISA:
Guia de prática clínica: Sinais e sintomas não específicos: febre/Conselho Federal de Farmácia. – Brasília: Conselho Federal de Farmácia, 2018. Disponível em: http://www.cff.org.br/userfiles/Profar-vol3-Febre_TELA_pgdupla%20-%20final.pdf
(LIVRO) POTTER; PERRY; ELKIN. PROCEDIMENTOS E INTERVENÇÕES DE ENFERMAGEM. 5ª Ed., MOSBY, 2013.




Comentários